As causas máis comúns de dor lumbar son enfermidades da columna vertebral, principalmente dexenerativas-distróficas (osteocondrose, espondilose deformante) e sobreesforzo dos músculos das costas. Ademais, varias enfermidades da cavidade abdominal e pequena pelve, incluídos os tumores, poden causar os mesmos síntomas que unha hernia de disco, comprimindo a raíz espinal.
Non é casual que estes pacientes se dirixen non só a neurólogos, senón tamén a xinecólogos, ortopedistas, urólogos e, sobre todo, por suposto, a médicos de distrito ou de familia.
Etioloxía e patoxénese da dor lumbar
Segundo os conceptos modernos, as causas máis comúns de dor lumbar son:
- cambios patolóxicos na columna vertebral, principalmente dexenerativos-distróficos;
- cambios patolóxicos nos músculos, a maioría das veces síndrome miofascial;
- cambios patolóxicos nos órganos abdominais;
- enfermidades do sistema nervioso.
Os factores de risco para a dor lumbar son:
- actividade física pesada;
- postura de traballo incómoda;
- lesión;
- refrixeración, correntes de aire;
- abuso de alcol;
- depresión e estrés;
- enfermidades profesionais asociadas á exposición a altas temperaturas (en particular, en tendas quentes), enerxía de radiación, con fortes flutuacións de temperatura, vibracións.
Entre as causas vertebrais da dor lumbar están:
- isquemia da raíz (síndrome radicular discogénica, radiculopatía discoxénica), resultante da compresión da raíz por unha hernia de disco;
- síndromes musculares reflexos, que poden ser causadas por cambios dexenerativos-distróficos na columna vertebral.
Un certo papel na aparición de dores nas costas pode desempeñar varios trastornos funcionais da columna lumbar, cando aparecen bloques de articulacións intervertebrais debido a unha postura incorrecta e a súa mobilidade está prexudicada. Nas articulacións situadas por riba e por debaixo do bloque desenvólvese unha hipermovilidade compensatoria que leva a espasmo muscular.
Signos de compresión aguda da canle espinal
- adormecemento da rexión perineal, debilidade e adormecemento das pernas;
- atraso na micción e nos movementos intestinais;
- coa compresión da medula espiñal, obsérvase unha diminución da dor, alternándose cunha sensación de adormecemento na faixa e nas extremidades pélvicas.
A dor lumbar na infancia e na adolescencia é máis frecuentemente causada por anomalías no desenvolvemento da columna vertebral. O non crecemento excesivo dos arcos das vértebras (espiña bífida) prodúcese no 20% dos adultos. O exame revela hiperpigmentación, marcas de nacemento, cicatrices múltiples e hiperqueratosis da pel na rexión lumbar. Ás veces hai incontinencia urinaria, trastornos tróficos, debilidade nas pernas.
A dor lumbar pode ser causada pola lumbarización - transición da vértebra S1 en relación á columna vertebral lumbar - e a sacralización, a unión da vértebra L5 ao sacro. Estas anomalías fórmanse debido ás características individuais do desenvolvemento dos procesos transversais das vértebras.
Formas nosolóxicas
Case todos os pacientes quéixanse de dores nas costas. A enfermidade maniféstase principalmente por inflamación das articulacións sedentarias (articulacións intervertebrais, costo-vertebrais, lumbosacrais) e ligamentos da columna vertebral. Gradualmente, a osificación desenvólvese neles, a columna vertebral perde elasticidade e mobilidade funcional, vólvese coma un pau de bambú, fráxil, facilmente lesionable. Na fase de manifestacións clínicas pronunciadas da enfermidade, a mobilidade do peito durante a respiración e, como consecuencia, diminúe significativamente a capacidade vital dos pulmóns, o que contribúe ao desenvolvemento dunha serie de enfermidades pulmonolóxicas.
Tumores de columna vertebral
Distingue entre tumores benignos e malignos, orixinados principalmente pola columna vertebral e metastásicos. Os tumores benignos da columna vertebral (osteocondroma, condroma, hemangioma) son ás veces clínicamente asintomáticos. Co hemangioma pode producirse unha fractura da columna vertebral incluso con pequenas influencias externas (fractura patolóxica).
Os tumores malignos, predominantemente metastáticos, orixínanse na glándula prostática, o útero, o peito, os pulmóns, as glándulas suprarrenais e outros órganos. A dor neste caso é moito máis frecuente que nos tumores benignos: normalmente persistentes, dolorosos, agravados polo menor movemento, privando aos pacientes de descanso e sono. Caracterizado por un deterioro progresivo da afección, un aumento do esgotamento xeral, cambios pronunciados no sangue. De gran importancia para o diagnóstico son a radiografía, a tomografía computarizada, a resonancia magnética.
Osteoporose
A principal causa da enfermidade é a diminución da función das glándulas endócrinas debido a unha enfermidade independente ou no contexto do envellecemento xeral do corpo. A osteoporose pode desenvolverse en pacientes que toman hormonas durante moito tempo, clorpromazina, medicamentos antituberculosos e tetraciclina. Os trastornos radiculares que acompañan a dor nas costas xorden da deformación do foramen intervertebral e da columna vertebral (mielopatía), debido á compresión da arteria radiculomedular ou fractura vertebral, incluso despois de feridas leves.
Síndrome miofascial
A síndrome miofascial é a principal causa de dores nas costas. Pode ocorrer como resultado do sobreesforzo (durante un esforzo físico intenso), estiramento excesivo e contusións musculares, postura non fisiolóxica durante o traballo, reaccións ao estrés emocional, acurtamento dunha perna e incluso pés planos.
A síndrome miofascial caracterízase pola presenza das chamadas zonas "gatillo" (puntos gatillo), presión sobre a que causa dor, que a miúdo irradia ás zonas veciñas. Ademais da síndrome da dor miofascial, as enfermidades musculares inflamatorias - a miositis tamén pode causar dor.
A dor lumbar adoita ocorrer con enfermidades dos órganos internos: úlcera gástrica e úlcera duodenal, pancreatite, colecistite, urolitíase, etc. Pódense pronunciar e imitar a imaxe do lumbago ou da radiculite lumbosacra discóxena. Non obstante, tamén hai diferenzas claras, debido ás cales é posible diferenciar a dor reflectida das derivadas de enfermidades do sistema nervioso periférico, que se debe aos síntomas da enfermidade subxacente.
Síntomas clínicos para a dor lumbar
Na maioría das veces, a dor lumbar prodúcese aos 25-44 anos. Distingue entre dor aguda, que dura, como regra, 2-3 semanas e ás veces ata 2 meses. E crónica - máis de 2 meses.
Os síndromes radiculares de compresión (radiculopatía discoxénica) caracterízanse por un inicio repentino, a miúdo despois de levantamentos pesados, movementos bruscos, hipotermia. Os síntomas dependen da localización da lesión. No corazón da síndrome está a compresión da raíz por unha hernia de disco, que se produce como resultado de procesos distróficos, que son facilitados por cargas estáticas e dinámicas, trastornos hormonais, traumatismos (incluída a microtraumatización da columna vertebral). Na maioría das veces, o proceso patolóxico implica áreas das raíces espiñais desde a duramáter ata o foramen intervertebral. Ademais da hernia de disco, o crecemento óseo, os cambios cicatriciais no tecido epidural e o ligamento flavum hipertrofiado poden estar implicados no trauma da raíz.
As raíces lumbares superiores (L1, L2, L3) poucas veces sofren: non representan máis do 3% de todos os síndromes radiculares lumbares. O dobre de veces, a raíz L4 está afectada (6%), provocando un cadro clínico característico: dor leve ao longo da superficie interna-inferior e frontal da coxa, a superficie medial da perna inferior, parestesia (sensación de adormecemento, ardor, arrastrándose rastexando) nesta zona; lixeira debilidade do cuádriceps. Os reflexos de xeonllos persisten e ás veces incluso aumentan. A raíz L5 é a máis afectada (46%). A dor localízase nas rexións lumbar e glúteo, ao longo da superficie externa da coxa, a superficie antero-externa da perna inferior ata o pé e os dedos III-V. A miúdo vai acompañado dunha diminución da sensibilidade da pel da superficie anterior-externa da perna e forza no extensor dos dedos III-V. É difícil para o paciente estar de pé no talón. Coa radiculopatía a longo prazo, desenvólvese a hipotrofia do músculo tibial anterior e a raíz S1 adoita verse afectada (45%). Neste caso, a dor na parte inferior das costas irradia ao longo da superficie exterior-posterior da coxa, a superficie externa da parte inferior da perna e do pé. O exame a miúdo revela hipalgesia da superficie posterior-externa da perna, unha diminución da forza do músculo tríceps e dos flexores dos dedos. É difícil que estes pacientes se poñan de pé. Hai unha diminución ou perda do reflexo de Aquiles.
Síndrome do reflexo lumbar vertebral
Pode ser aguda e crónica. A dor lumbar aguda (LBP) (lumbago, "lumbago") prodúcese en minutos ou horas, a miúdo de súpeto debido a movementos incómodos. Unha dor perforante, disparadora (como unha descarga eléctrica) localízase en toda a parte inferior das costas, ás veces irradia á rexión ilíaca e ás nádegas, aumenta bruscamente coa tose, os espirros, diminúe na posición decúbito decúbito supino, especialmente se o paciente atopa unha posición cómoda. O movemento na columna lumbar é limitado, os músculos lumbares están tensos, o síntoma de Lasegue é causado, a miúdo bilateral. Así, o paciente deitase de costas coas pernas estendidas. O médico flexiona simultaneamente a perna afectada nas articulacións do xeonllo e da cadeira. Isto non causa dor, porque nesta posición da perna, o nervio enfermo está relaxado. A continuación, o doutor, deixando a perna dobrada na articulación cadeira e cadeira, comeza a dobralo no xeonllo, provocando así tensión no nervio ciático, o que produce unha intensa dor. A lumbodinia aguda adoita durar 5-6 días, ás veces menos. O primeiro ataque remata máis rápido que os seguintes. Os ataques recorrentes de lumbago tenden a converterse en PB crónica.
Dores nas costas atípicas
Distínguense unha serie de síntomas clínicos atípicos para as dores nas costas causadas por cambios dexenerativos-distróficos na columna vertebral ou síndrome miofascial. Estes signos inclúen:
- a aparición da dor na infancia e na adolescencia;
- lesión nas costas pouco antes do inicio da dor lumbar;
- dor nas costas acompañada de febre ou signos de intoxicación;
- columna vertebral;
- recto, vaxina, ambas as pernas, dor de cintura;
- a conexión da dor lumbar coa alimentación, defecación, coito, micción;
- patoloxía necolóxica (amenorrea, dismenorrea, secreción vaxinal), que apareceu no contexto da dor nas costas;
- aumento da dor na parte inferior das costas en posición horizontal e diminución na posición vertical (síntoma de Razdolsky, característico do proceso tumoral na columna vertebral);
- dor que aumenta constantemente durante unha ou dúas semanas;
- membros e aparición de reflexos patolóxicos.
Métodos de enquisa
- exame externo e palpación da rexión lumbar, detección de escoliose, tensión muscular, dor e puntos gatillo;
- determinación do rango de movemento na columna lumbar, áreas de desgaste muscular;
- investigación do estado neurolóxico; determinación dos síntomas da tensión (Lassegh, Wasserman, Neri). [Estudo do síntoma de Wasserman: a flexión do xeonllo nun paciente en posición propensa provoca dor na cadeira. Estudo do síntoma de Neri: unha forte flexión da cabeza ao peito dun paciente deitado de costas coas pernas rectas, provoca dor aguda na parte inferior das costas e ao longo do nervio ciático. ];
- estudo do estado de sensibilidade, esfera reflexa, ton muscular, trastornos autonómicos (inchazo, cambios de cor, temperatura e humidade da pel);
- radiografía, imaxe por resonancia magnética ou computada da columna vertebral.
A resonancia magnética é especialmente informativa.
- exame por ecografía dos órganos pélvicos;
- exame xinecolóxico;
- se é necesario, realízanse estudos adicionais: líquido cefalorraquídeo, sangue e ouriños, sigmoidoscopia, colonoscopia, gastroscopia, etc.
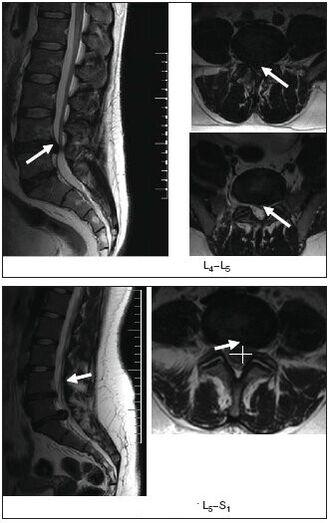
Tratamento
Dor lumbar aguda ou exacerbación de síndromes vertebrais ou miofasciais
Tratamento indiferenciado. Modo motor suave. Con forte dor nos primeiros días, descanso na cama e logo camiñando con muletas para aliviar a columna vertebral. A cama debe ser firme, unha táboa de madeira debe colocarse baixo o colchón. Para o quecemento recoméndase un chal de la, unha almofada eléctrica, bolsas de area quente ou sal. Os ungüentos teñen un efecto beneficioso: final, tigre, capsina, diclofenaco, etc. , así como xesos de mostaza, xeso de pementa. Irradiación ultravioleta recomendada en doses eritemáticas, sanguijuelas (tendo en conta posibles contraindicacións), rego da zona dolorosa con cloruro de etilo.
Os procedementos eléctricos proporcionan o efecto anestésico: electroanálise percutánea, correntes moduladas sinusoidais, correntes diadinámicas, electroforese con novocaína, etc. bloqueo de novocaína, masaxe por presión dos puntos gatillo.
A terapia farmacolóxica inclúe analxésicos, AINE; tranquilizantes e / ou antidepresivos; medicamentos que reducen a tensión muscular (relaxantes musculares). En caso de hipotensión arterial, a tizanidina debe prescribirse con moita precaución debido ao seu efecto hipotensor. Se se sospeita inchazo das raíces da columna vertebral, prescríbense diuréticos.
Os principais analxésicos son os AINE, que adoitan ser utilizados de forma descontrolada polos pacientes cando a dor se intensifica ou se repite. Cómpre ter en conta que o uso a longo prazo de AINE e analxésicos aumenta o risco de complicacións deste tipo de terapia. Actualmente, hai unha gran selección de AINE. Para os pacientes que sofren dor na columna vertebral, en termos de dispoñibilidade, eficacia e menos probabilidade de efectos secundarios (hemorraxia gastrointestinal, dispepsia), é preferible o diclofenaco 100-150 mg / día dos medicamentos "non selectivos". dentro, intramuscularmente, rectal, tópicamente, ibuprofeno e ketoprofeno dentro de 200 mg e tópicamente, e de "selectivo" - meloxicam dentro de 7, 5-15 mg / día, nimesulida dentro de 200 mg / día.
No tratamento dos AINE poden producirse efectos secundarios: náuseas, vómitos, perda de apetito, dor na rexión epigástrica. Posible acción ulceróxena. Nalgúns casos, pode haber ulceracións e hemorraxias no tracto gastrointestinal. Ademais, nótanse dores de cabeza, mareos, somnolencia, reaccións alérxicas (erupción cutánea, etc. ). O tratamento está contraindicado nos procesos ulcerativos do tracto gastrointestinal, embarazo e lactancia materna. Para previr e reducir os síntomas dispépticos, recoméndase tomar AINE durante ou despois das comidas e beber leite. Ademais, tomar AINE con dor aumentada xunto con outros medicamentos que o paciente toma para tratar enfermidades concomitantes leva, como se observa co tratamento a longo prazo de moitas enfermidades crónicas, a unha diminución da adherencia ao tratamento e, como consecuencia, eficacia insuficiente da terapia.
Polo tanto, os métodos modernos de tratamento conservador inclúen o uso obrigatorio de medicamentos que teñen un efecto condroprotector e condroestimulante e teñen un mellor efecto terapéutico que os AINE. Estes requisitos cúmprelos plenamente o medicamento Teraflex-Advance, que é unha alternativa aos AINE para a síndrome da dor leve a moderada. Unha cápsula do medicamento Teraflex-Advance contén 250 mg de sulfato de glucosamina, 200 mg de condroitina sulfato e 100 mg de ibuprofeno. . O sulfato de condroitina e a glucosamina están implicados na biosíntese do tecido conxuntivo, contribuíndo a evitar a destrución da cartilaxe, estimulando a rexeneración do tecido. O ibuprofeno ten efectos analxésicos, antiinflamatorios e antipiréticos. O mecanismo de acción débese ao bloqueo selectivo da ciclooxixenase (COX tipo 1 e tipo 2), o principal encima do metabolismo do ácido araquidónico, o que leva a unha diminución da síntese de prostaglandinas. A presenza de AINE na preparación Teraflex-Advance axuda a aumentar o rango de movemento nas articulacións e a reducir a rixidez matinal das articulacións e da columna vertebral. Cómpre ter en conta que, segundo R. J. Tallarida et al. , A presenza de glucosamina e ibuprofeno en Teraflex-Advance proporciona sinerxismo con respecto ao efecto analxésico deste último. Ademais, o efecto analxésico da combinación glucosamina / ibuprofeno proporciónase 2, 4 veces a dose de ibuprofeno.
Despois de aliviar a dor, é racional cambiar a tomar Teraflex, que contén os principios activos condroitina e glucosamina. Teraflex tómase 1 cápsula 3 veces ao día. durante as tres primeiras semanas e 1 cápsula 2 veces / día. nas próximas tres semanas.
Na abafadora maioría dos pacientes, cando toman Teraflex, hai unha tendencia positiva en forma de alivio da síndrome da dor e unha diminución dos síntomas neurolóxicos. A droga é ben tolerada polos pacientes, non se observaron manifestacións alérxicas. O uso de Teraflex en enfermidades dexenerativas-distróficas da columna vertebral é racional, especialmente en pacientes novos, tanto en combinación con AINE como en monoterapia. En combinación con AINE, o efecto analxésico prodúcese 2 veces máis rápido e a necesidade de doses terapéuticas de AINE redúcese progresivamente.
Na práctica clínica, para as lesións do sistema nervioso periférico, incluídas as asociadas á osteocondrose da columna vertebral, úsanse amplamente as vitaminas do grupo B con efectos neurotrópicos. Tradicionalmente, utilízase o método de administración alternada de vitaminas B1, B6 e B12, 1-2 ml. intramuscularmente con alternancia diaria. O curso do tratamento é de 2 a 4 semanas. As desvantaxes deste método inclúen o uso de pequenas doses de medicamentos que reducen a eficacia do tratamento e a necesidade de inxeccións frecuentes.
Para a radiculopatía discoxénica utilízase a terapia de tracción: tracción (incluída a subacuática) nun hospital neurolóxico. En caso de síndrome miofascial despois do tratamento local (bloqueo de novocaína, rego con cloruro de etilo, pomadas anestésicas), aplícase unha compresa quente aos músculos durante varios minutos.
Dor lumbar crónica de orixe vertebrogénica ou mioxénica
En caso de hernia de disco, recoméndase:
- levar un corsé ríxido do tipo "cinturón de levantamento de pesas";
- eliminación de movementos e inclinacións repentinas, limitación da actividade física;
- exercicios de fisioterapia para crear un corsé muscular e restablecer a mobilidade muscular;
- masaxe;
- bloqueo da novocaína;
- reflexoloxía;
- fisioterapia: ultrasóns, terapia con láser, terapia de calor;
- vitamina terapia intramuscular (B1, B6, B12), multivitamínicas con suplementos minerais;
- para dor paroxística, prescríbese carbamazepina.
Tratamentos sen drogas
A pesar da dispoñibilidade de medios eficaces de tratamento conservador, da existencia de ducias de técnicas, algúns pacientes necesitan tratamento cirúrxico.
As indicacións para o tratamento cirúrxico divídense en relativas e absolutas. Unha indicación absoluta para o tratamento cirúrxico é o desenvolvemento da síndrome caudal, a presenza dunha hernia discal secuestrada, síndrome de dor radicular pronunciada, que non diminúe, a pesar do tratamento en curso. O desenvolvemento da radiculomieloisquemia tamén require unha intervención cirúrxica urxente, con todo, despois das primeiras 12-24 horas, as indicacións para a cirurxía nestes casos fanse relativas, en primeiro lugar debido á formación de cambios irreversibles nas raíces e, en segundo lugar, porque na maioría dos casos no curso das medidas de tratamento e rehabilitación, o proceso retrocede nun prazo aproximado de 6 meses. Os mesmos períodos de regresión obsérvanse con operacións atrasadas.
As indicacións relativas inclúen a ineficacia do tratamento conservador, ciática recorrente. A duración da terapia conservadora non debe exceder os 3 meses. e duran polo menos 6 semanas. Suponse que a abordaxe cirúrxica no caso da síndrome radicular aguda e a ineficacia do tratamento conservador están xustificadas nos primeiros 3 meses. despois do inicio da dor para evitar cambios patolóxicos crónicos na raíz. Unha indicación relativa son os casos de síndrome da dor extremadamente pronunciada, cando o compoñente da dor cambia cun aumento do déficit neurolóxico.
A partir de procedementos fisioterapéuticos, a electroforese co encima proteolítico caripazim úsase actualmente.
Sábese que a fisioterapia e a masaxe son partes integrantes do complexo tratamento de pacientes con lesións medulares. A ximnasia terapéutica persegue os obxectivos do fortalecemento xeral do corpo, aumentando a eficiencia, mellorando a coordinación dos movementos, aumentando a forma física. Ao mesmo tempo, exercicios especiais están dirixidos a restaurar determinadas funcións motoras.






























